TRATAMIENTO ENDOVASCULAR DEL ICTUS
Se denomina ictus al trastorno brusco del flujo sanguíneo cerebral que altera de forma transitoria o permanente la función de una determinada región del cerebro. 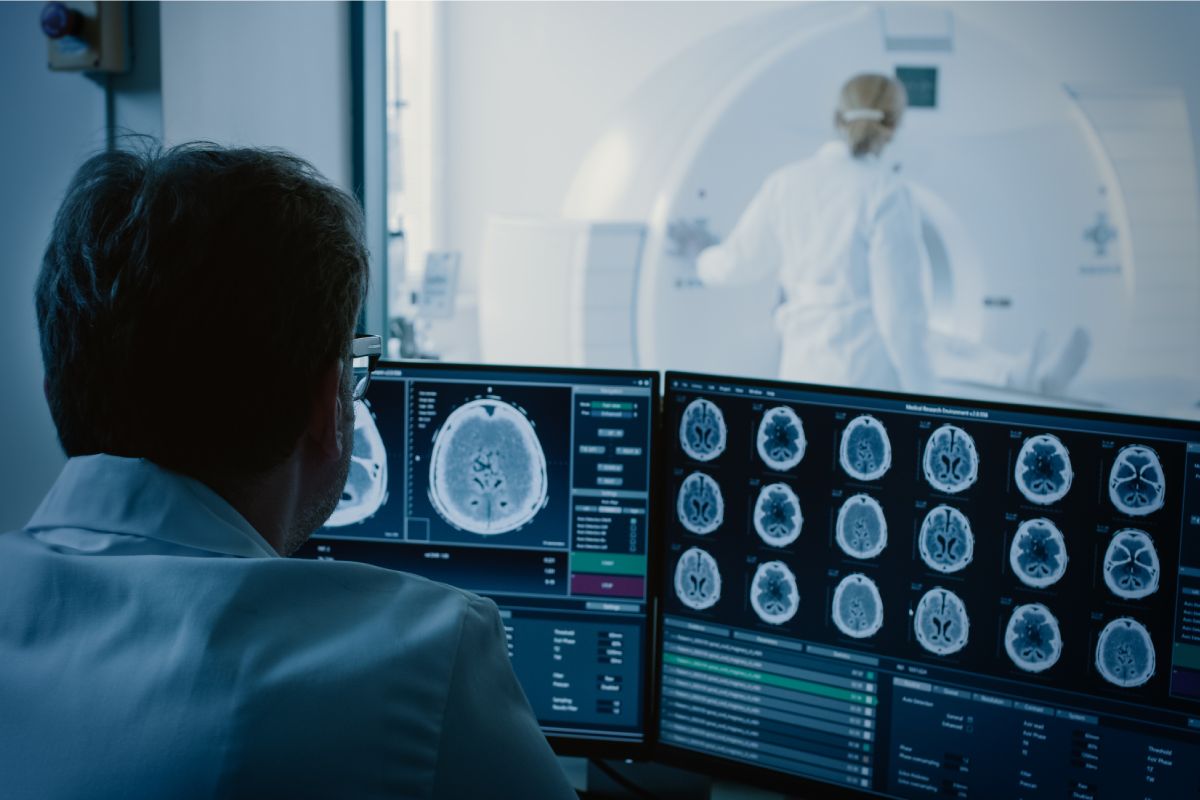
El ictus es la primera causa de invalidez permanente, la segunda de demencia y, asimismo, la segunda causa de mortalidad en el adulto.
En la mujer es la primera causa de muerte y en el hombre es la tercera, tras la cardiopatía isquémica y el cáncer de pulmon. 15 millones de personas tienen un ictus al año en el mundo y 5 millones de personas morirán al año por esta razón.
El objetivo del tratamiento del ictus isquémico agudo es la restauración del flujo sanguíneo cerebral de la forma más precoz y segura posible, para evitar la muerte del parenquima cerebral que se encuentra en situación de isquemia.
El tratamiento endovascular engloba tanto la trombolisis intraarterial farmacológica (IA) como la trombectomia mecánica. La trombolisis IA consiste en la inyección de un fármaco trombolítico a través de un microcateter en una arteria ocluida. En 1998 se publicó el estudio ‘Prolyse in Acute Cerebral Thromboembolism’ (PROACT),[2] investigación en fase II randomizada de seguridad y eficacia de pro-Urokinasa recombinante IA vs. placebo
En pacientes con oclusión de la arteria cerebral media (ACM) en las primeras seis horas desde el inicio de los síntomas, donde no se demostró mejoría clínica pese a que se demostraron mayores tasas de recanalización (57.7 % vs 14.3 %; p=0.017).
En el estudio PROACT II, [3] randomizado en pacientes con oclusión de ACM durante las primeras seis horas, los pacientes fueron randomizados a un grupo tratado con 9 mg de pro-Urokinasa IA y heparina, y otro grupo control tratado con heparina.
El análisis demostró una mejor tasa de buen pronóstico funcional (mRS≤2) a los tres meses en el grupo de tratamiento endovascular respecto al grupo control (40 % vs. 25 %; p=0.04), con un beneficio absoluto del 15 % y relativo del 58 %.
Hubo una mayor tasa de recanalización en el grupo de tratamiento endovascular (66 % vs 18 %; p<0.001), y una mayor tasa de hemorragia sintomática respecto al grupo control (10 % vs 2 %; p=0.06). Este fue el primer estudio publicado con superioridad del tratamiento endovascular, todavía estaba pendiente demostrar la eficacia del tratamiento endovascular sobre el endovenoso con r-tPA.
En 2007 se publicó el ‘Interventional Management of Stroke Study’ (IMS II), [4], reporte diseñado para demostrar la seguridad del tratamiento combinado IV e IA en el ictus isquémico agudo.
Se estudiaron 81 pacientes y el pronóstico funcional de ellos a los tres meses fue significativamente mejor en el grupo de tratamiento combinado que en las personas tratadas con rt-PA IV y con placebo del estudio NINDS.
La tasa de hemorragia sintomática y mortalidad a los tres meses fue comparable con los pacientes tratados con rt-PA IV del estudio NINDS (‘National Institute of Neurological Disorders and Stroke’).
A partir de este momento se inicia el estudio IMS III, randomizado comparando el tratamiento IV con el tratamiento combinado IV e IA que no demostraría una eficacia superior de la terapia combinada.
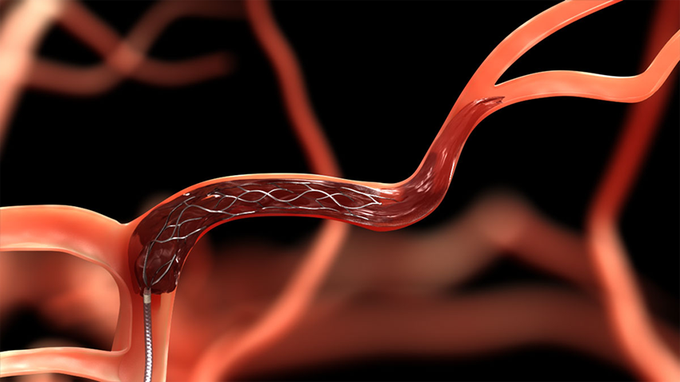
A partir de entonces y dados los buenos resultados de la trombectomía mecánica en series prospectivas multicéntricas, los estudios comparativos se centraron en esta técnica. La trombectomía mecánica consiste en la utilización de medios mecánicos con el objetivo de la recanalización arterial mediante la fragmentación del trombo (microguías y microcatéteres, angioplastia, etc.) o mediante la extracción del mismo (lazos, dispositivo con forma de espiral tipo Merci, dispositivo con forma de stent, aspiración, etc.)
Tras varios estudios multicéntricos de seguridad de los dispositivos, Mountain View, CA, Estados Unidos) y Penumbra System (Penumbra, Merci Retriever (Stryker Neurovascular Alameda, CA, Estados Unidos) entre 2004 y 2009, [5-8] la Oficina para la Administración de los Medicamentos y Alimentos de Estados Unidos (FDA, por su sigla en inglés) aprobó su uso como dispositivos de trombectomía. Años más tarde, dos estudios randomizados compararon stentrievers tipo Solitaire AB (Covidien/ev3, Dublín, Irlanda) y Trevo Retriever (Stryker Neurovascular, Mountain View, CA, Estados Unidos) demostrando su superioridad sobre el dispositivo Merci en términos de mayor recanalización y tasas de buen pronóstico funcional. [9, 10 ] Estos datos sirvieron para que la FDA aprobara su uso como dispositivos de trombectomía mecánica en el tratamiento del ictus isquémico agudo.
TERAPIA ENDOVASCULAR EN GRANDES INFARTOS CEREBRALES
La Embolización endovascular Es un procedimiento para tratar vasos sanguíneos anormales en el cerebro y otras partes del cuerpo. Es una alternativa a la cirugía abierta.
Este procedimiento interrumpe el riego sanguíneo a cierta parte del cuerpo.
Técnica.
Se pasa una sonda flexible y pequeña, llamada catéter, a través de la piel abierta hacia la arteria.
Se inyecta un colorante o medio de contraste a través de esta sonda, de manera que se pueda observar el vaso sanguíneo en las rayos x.
Se lleva el catéter a través del vaso sanguíneo hasta el área objeto de estudio.
Una vez situado el catéter está en su lugar, se colocan partículas plásticas pequeñas, goma, espirales metálicos, espuma o un globo a través de este con el fin de sellar el vaso sanguíneo defectuoso (si se utilizan espirales, se denomina embolización con espirales).
Un estudio compara la utilidad de este abordaje junto a la asistencia médica sola. Los primeros datos son favorables.
En el accidente cerebrovascular (ACV) isquémico agudo, la terapia endovascular se suele evitar cuando el infarto es grande. Pero, el efecto de este abordaje junto con atención médica en comparación con la atención médica sola para los ACV grandes no ha sido bien evaluado en esta situación.
La terapia endovascular podría reforzar la asistencia médica en ACV isquémico de gran tamaño.
Sin embargo, el equipo de Sinichi Yoshimura, del Departamento de Epidemiología de la Escuela de Medicina de Hyogo, en Japón, ha llevado a cabo un análisis en el que se pone de manifiesto que los pacientes con grandes infartos cerebrales la tuvieron mejores resultados funcionales con terapia endovascular que con atención médica sola, pero tuvieron más hemorragias intracraneales.
El objetivo del ensayo, publicado en The New England Journal of Medicine, era evaluar el efecto de la terapia endovascular con atención médica, en comparación con la atención médica sola, en pacientes con accidente cerebrovascular isquémico agudo causado por la oclusión de grandes vasos y una gran región isquémica, definida como un valor recogida en la escala de puntuación tomográfica computarizada temprana ASPECTS de 3 a 5. No se evaluaron pacientes con un valor de ASPECTS de 2 o menos porque tienen un infarto extenso y es poco probable que recuperen la independencia funcional.
Según los investigadores japoneses, la terapia endovascular puede convertirse en uno de los tratamientos estándar para el accidente cerebrovascular agudo causado por la oclusión de grandes vasos, aunque las actuales guías terapéuticas no son contundentes al respecto. 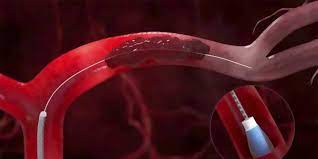
Tradicionalmente, y según Carlos Gómez-Escalonilla Escobar, de la Unidad de Patología Cerebrovascular, del Hospital Clínico San Carlos, de Madrid, este tipo de pacientes no eran candidatos al tratamiento endovascular, aunque recibían los mejores cuidados médicos disponibles, incluyendo la utilización del tratamiento fibrinolítico intravenoso. «No obstante, el desarrollo y la mejora de las técnicas endovasculares que consiguen mayores tasas de recanalización arterial, nos permite ampliar la posibilidad de actuación en pacientes complejos».
En estos momentos, no está claramente definido el papel del tratamiento endovascular en los pacientes con infartos de gran tamaño por oclusión de gran vaso. Esto, según el especialista del Clínico, es debido a que estos pacientes «fueron excluidos de los principales ensayos clínicos, los cuales sí demostraron el beneficio de esta terapia de reperfusión en los ictus de pequeño y moderado tamaño por oclusión de gran vaso intracraneal».
La única evidencia que sugiere un posible beneficio en los pacientes con infartos de gran tamaño ha sido, hasta el momento, la publicación de diversas series retrospectivas. «Ante esta falta de evidencia científica, en las actuales guías clínicas no se realizan recomendaciones específicas al respecto. No obstante, con el fin de dar respuesta a esta importante cuestión, se están llevando a cabo varios ensayos clínicos con este tipo de
pacientes».
Trombectomia
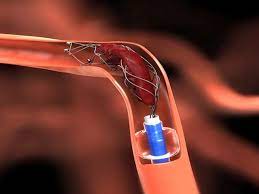
No obstante, Gómez-Escalonilla Escobar considera que el estudio que publica The New England Journal of Medicine, es de gran relevancia al ser el primer ensayo clínico publicado que aborda la cuestión sobre la utilidad del tratamiento endovascular en los pacientes con infartos de gran tamaño y cuyo resultado ha sido favorable. «Puede ser un primer paso para plantear la modificación de nuestros protocolos de actuación, y así valorar la posibilidad de esta terapia en estos pacientes».
En el artículo que publica el equipo japonés se señala que las guías recomiendan considerar la terapia endovascular cuando hay una oclusión del segmento M1 (tronco principal) de la arteria cerebral media o la arteria carótida interna y cuando los resultados de las imágenes indican que el tamaño del área del infarto -también llamado núcleo isquémico- es no grande, según lo definido por un valor de puntuación tomográfica computarizada temprana ASPECTS del programa de accidente cerebrovascular de Alberta de al menos 6 (rango de 0 a 10, con valores más bajos que indican una mayor carga de infarto), o cuando hay una falta de coincidencia entre el volumen central isquémico y el volumen del área de retraso de la perfusión.
Un total de 203 pacientes fueron aleatorizados: 101 fueron asignados al grupo de terapia endovascular y 102 al grupo de atención médica, según el estudio financiado por el Fondo de Promoción de la Investigación de Trastornos Cerebrovasculares de Mihara y la Sociedad Japonesa de Terapia Neuroendovascular.
Los pacientes fueron asignados al azar en una proporción de 1:1 para recibir terapia endovascular con atención médica o atención médica sola dentro de las 6 horas posteriores a la última vez que se supo que estaban bien o dentro de las 24 horas si no hubo un cambio temprano en las imágenes de recuperación de la inversión atenuada por líquido. Se utilizó ALTEPLASA (0,6 mg por kilogramo de peso corporal) en ambos grupos. ¿Y después del ictus qué? La continuidad asistencial tiene la respuesta para cada paciente
Los primeros resultados fueron de 0 a 3 , según la escala de Rankin modificada (en una escala de 0 a 6, donde las puntuaciones más altas indican una mayor discapacidad) a los 90 días.
«Un metaanálisis que incluyó estudios observacionales sugirió que la terapia endovascular puede estar asociada con mejores resultados funcionales y menor mortalidad a los 90 días que la atención médica sola en pacientes con un valor ASPECTS de 5 ó menos», indica el ensayo publicado.
Aunque estos resultados no son brillantes, si son mejores que actuación más beneficiosa que la atención médica estándar sola,
Referencias
Prolyse in Acute Cerebral Thromboembolism’ (PROACT),[2] investigación en fase II randomizada de seguridad y eficacia de pro-Urokinasa recombinante IA vs. placebo
‘Prolyse in Acute Cerebral Thromboembolism’ (PROACT),[2] investigación en fase II randomizada de seguridad y eficacia de pro-Urokinasa recombinante IA vs. placebo 1998.
Mountain View, CA, Estados Unidos) y Penumbra System (Penumbra, Merci Retriever (Stryker Neurovascular Alameda, CA, Estados Unidos) entre 2004 y 2009, [5-8]
A. López, D. Barnes, J. Moreno, M. Cappucci, M. Werner, J.Blasco, L.SanRoman y J.M. Macho Departamento de Neuroradiología intervencionista del Hospital Clinic, de Barcelona, España
Raquel Serrano. Madrid Jue, 14/04/2022 – 16:38 foto