ANTICUERPOS MONOCLONALES CONTRA EL CORONAVIRUS
Científicos del Reino Unido prueban un nuevo fármaco que garantiza la inmunidad inmediata
Científicos británicos han iniciado pruebas con un anticuerpo monoclonal capaz de evitar que el coronavirus desencadene Covid y que podría usarse en sujetos en riesgo.
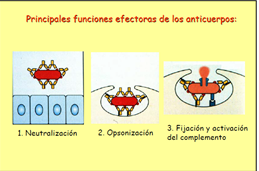
Una forma en que el sistema inmunitario del cuerpo ataca las sustancias extrañas es mediante la producción de un gran número de anticuerpos. Un anticuerpo es una proteína que se adhiere a una proteína específica llamada antígeno. Los anticuerpos circulan por todo el cuerpo hasta que encuentran y se adhieren al antígeno. Una vez unidos, pueden forzar a que otras partes del sistema inmunitario destruyan a las células que contienen el antígeno.
Los investigadores pueden diseñar anticuerpos que tengan como objetivo específico a un antígeno en particular, como a alguno que se encuentre en las células cancerosas. Luego, ellos pueden hacer muchas copias de ese anticuerpo en el laboratorio. Estos se conocen como anticuerpos monoclonales (mAbs o Moabs).
Los anticuerpos monoclonales se utilizan para tratar muchas enfermedades, incluidos algunos tipos de cáncer. Para producir un anticuerpo monoclonal, los investigadores primero tienen que identificar el antígeno adecuado para atacar. Encontrar los antígenos adecuados para las células cancerosas no siempre es fácil, y hasta ahora los mAbs han demostrado ser más útiles contra algunos tipos de cáncer que con otros.
Los anticuerpos monoclonales son proteínas artificiales que actúan como anticuerpos humanos en el sistema inmunitario. Hay cuatro maneras diferentes en que se pueden producir y se nombran en función de lo que están compuestos.
Los mAbs puros son anticuerpos que no tienen ningún medicamento o material radiactivo unido a ellos. Actúan por sí solos. Estos son el tipo más común de mAbs utilizados para tratar el cáncer
Algunos aumentan la respuesta inmunitaria de una persona contra las células cancerosas uniéndose a ellas y actuando como un marcador para que el sistema inmunitario del cuerpo las destruya. Un ejemplo es alemtuzumab (Campath®),que se utiliza para tratar a algunos pacientes con leucemia linfocítica crónica (CLL). El alemtuzumab se une al antígeno CD52 que se encuentra en las células llamadas linfocitos (que incluyen las células de la leucemia). Una vez que se adhiere, el anticuerpo atrae a las células inmunitarias para destruir estas células.
Algunos mAbs puros aumentan la respuesta inmune al tener como blanco a los puestos de control del sistema inmunitario.
Otros mAbs puros funcionan principalmente uniéndose y bloqueando antígenos en células cancerosas (u otras células cercanas) que ayudan a las células cancerosas a crecer o propagarse. Por ejemplo, trastuzumab (Herceptin) es un anticuerpo contra la proteína HER2. Las células cancerosas de mama y estómago a veces tienen grandes cantidades de esta proteína en sus superficies. Cuando se activa la HER2, esta ayuda a que estas células crezcan. El trastuzumab se une a estas proteínas y evita que se activen.
Anticuerpos monoclonales conjugados
Los mAbs conjugados se combinan con un medicamento de quimioterapia o una partícula radiactiva. Estos mAbs se utilizan como un dispositivo de búsqueda para llevar a una de estas sustancias directamente a las células cancerosas. El mAb circula por todo el cuerpo hasta que puede encontrar y engancharse al antígeno dirigido. Luego suministra la sustancia tóxica donde más se necesita. Esto disminuye el daño a las células normales en otras partes del cuerpo. Los mAbs conjugados también se conocen a veces como anticuerpos marcados, etiquetados o cargados.
Anticuerpos radiomarcados: los anticuerpos radiomarcados tienen pequeñas partículas radiactivas unidas a ellos. El ibritumomab tiuxetan (Zevalin) es un ejemplo de un mAb radiomarcado. Este es un anticuerpo que actúa contra el antígeno CD20 que se encuentra en linfocitos llamados células B. El anticuerpo proporciona radiactividad directamente a las células cancerosas. Está hecho de un medicamento mAb (rituximab) y de una sustancia radiactiva (Yttrium-90). El tratamiento con este tipo de anticuerpos a veces se conoce como radioinmunoterapia (RIT). La medicina y la radiación se administran directamente a las células blanco porque el mAb busca el objetivo, luego la radiación afecta al objetivo y a las células cercanas hasta cierto punto.
Anticuerpos quimioetiquetados: estos mAbs tienen medicamentos de quimioterapia (u otros) potentes que se adhieren a ellos. Algunos ejemplos son:
Brentuximab vedotina (Adcetris), un anticuerpo que tiene como blanco al antígeno CD30 (encontrado en linfocitos), adherido a un medicamento de quimio llamado MMAE.
Ado-trastuzumab emtansina (Kadcyla, también llamado TDM-1), un anticuerpo que tiene como blanco a la proteína HER2, adherido a un medicamento de quimio llamado DM1.
Anticuerpos monoclonales biespecíficos
Estos medicamentos están compuestos por partes de dos mAbs diferentes, lo que significa que pueden adherirse a dos proteínas diferentes al mismo tiempo. Un ejemplo es blinatumomab (Blincyto) que se utiliza para tratar algunos tipos de leucemia. Una parte del blinatumomab se adhiere a la proteína CD19 que se encuentra en algunas células de leucemia y linfoma. Otra parte se une a CD3, una proteína que se encuentra en las células inmunes llamadas células T. Al unirse a ambas de estas proteínas, este medicamento junta a las células cancerosas y a las células inmunes, lo que se cree provoca que el sistema inmunitario ataque a las células cancerosas.
Hoy en muchos periódicos se publica algo deseable.
Crear anticuerpos y aplicarlos al COVID 19.
Seria genial y posiblemente estos anticuerpos q monoclonales, que son muy conocidos, se puedan aplicar a otras enfermedades
Científicos británicos están probando un nuevo fármaco que podría evitar que alguien que ha estado expuesto al coronavirus desarrolle la enfermedad Covid-19, que según los expertos podría salvar muchas vidas, según publica el diario The Guardian.
La terapia con anticuerpos conferiría inmunidad instantánea contra la enfermedad y podría administrarse como tratamiento de emergencia a los pacientes hospitalizados y a los residentes de residencias para ayudar a contener los brotes.
Las personas que viven en hogares donde alguien ha contraído Covid podrían ser inyectadas con este nuevo fármaco para asegurarse de que no se infecten también. También podría administrarse a estudiantes universitarios, entre quienes el virus se ha propagado rápidamente porque viven, estudian y socializan juntos.
La doctoraCatherine Houlihan, viróloga de University College London Hospitals NHS Trust (UCLH) que dirige un estudio llamado Storm Chaser sobre este fármaco, ha asegurado a The Guardian que «si podemos demostrar que este tratamiento funciona y prevenir que las personas que están expuestas al virus continúen para desarrollar Covid-19, sería una adición muy importante al arsenal de armas que se están desarrollando para combatir este terrible virus».
El fármaco ha sido desarrollado por UCLH y AstraZeneca , la compañía farmacéutica que también, junto con la Universidad de Oxford, ha creado una vacuna que se espera que la Agencia Reguladora de Medicamentos y Productos Sanitarios apruebe para su uso en Gran Bretaña la próxima semana.
El equipo espera que el ensayo demuestre que el cóctel de anticuerpos protege contra el Covid-19 durante entre seis y 12 meses. Los participantes del ensayo lo reciben en dos dosis, una tras otra. Si se aprueba, se ofrecerá a alguien que haya estado expuesto al Covid en los ocho días anteriores a la primera prueba.
Podría estar disponible como muy pronto marzo o abril si es aprobado por el regulador de medicamentos después de haber revisado la evidencia del estudio. El ensayo involucra a UCLH, varios otros hospitales británicos y una red de 100 sitios en todo el mundo. Este mes, el hospital de University College se convirtió en el primer sitio en el mundo en reclutar pacientes para el ensayo de control aleatorio y darles la inyección o un placebo.
«Hasta la fecha, hemos inyectado a 10 participantes (personal, estudiantes y otras personas) que estuvieron expuestos al virus en el hogar, en un entorno de atención médica o en residencias de estudiantes», dijo Houlihan. Ella y sus colegas siguen de cerca a los participantes para ver cuál de ellos desarrolla Covid-19.
La protección inmediata que promete el medicamento podría jugar un papel vital en la reducción del impacto del virus hasta que todos estén inmunizados. El programa de vacunación está en marcha utilizando la vacuna de Pfizer / BioNTech y se espera que dure hasta el próximo verano.
El sistema de Salud británico aceleró el despliegue de la vacuna esta semana después de las críticas de los jefes de los hospitales , los líderes de médicos generales y el ex secretario de salud Jeremy Hunt de que estaba tardando demasiado.
«La ventaja de este medicamento es que le proporciona anticuerpos inmediatos», dijo Houlihan. «Podríamos decirles a los participantes del ensayo que han estado expuestos: sí, pueden vacunarse. Pero no les diríamos que eso los protegería de la enfermedad, porque para entonces ya es demasiado tarde porque las vacunas de Pfizer y Oxford no confieren inmunidad total durante aproximadamente un mes.
Paul Hunter, profesor de medicina de la Universidad de East Anglia especializado en enfermedades infecciosas, dijo que el nuevo tratamiento podría reducir significativamente el número de muertes por Covid.
«Si está lidiando con brotes en entornos como residencias de ancianos, o si tiene pacientes que están particularmente en riesgo de contraer Covid grave, como los ancianos, entonces esto podría salvar muchas vidas. Siempre que se confirme en los ensayos de fase 3, podría desempeñar un papel importante para mantener con vida a las personas que de otro modo morirían. Así que debería ser algo importante», dijo.
«Si tuvo un brote en un hogar de ancianos, es posible que desee utilizar este tipo de cócteles de anticuerpos para controlar el brote lo antes posible al administrar el medicamento a todos en el hogar de ancianos, residentes y personal. Del mismo modo, si vive con su abuela anciana y usted o alguien más en la casa se infecta, entonces podría darle esto para protegerla», añade.
El fármaco implica una combinación de anticuerpos de acción prolongada conocida como AZD7442, que ha sido desarrollada por AstraZeneca. En lugar de anticuerpos producidos por el cuerpo para ayudar a combatir una infección, AZD7442 usa anticuerpos monoclonales, que se han creado en un laboratorio.
En documentos sobre un ensayo clínico que AstraZeneca ha registrado en Estados Unidos, explica que está investigando «la eficacia de AZD7442 para la profilaxis posexposición de Covid-19 en adultos. La proteína pico Sars-CoV-2 contiene el RBD [dominio de unión al receptor] del virus, que permite que el virus se una a los receptores de las células humanas. Al dirigirse a esta región de la proteína de spike del virus, los anticuerpos pueden bloquear la unión del virus a las células humanas y, por lo tanto, se espera que bloqueen la infección».
En un ensayo separado, llamado Provent, la UCLH está investigando si el medicamento también podría proteger a las personas con sistemas inmunitarios comprometidos, como las que se someten a quimioterapia para el cáncer, que han estado recientemente expuestas al virus pero no han recibido una vacuna o en quienes no ha resultado en inmunidad debido a su condición subyacente. Tanto las pruebas Provent como Storm Chaser están ahora en la fase 3.
El doctor Nicky Longley, consultor de enfermedades infecciosas de UCLH, que dirige el segundo estudio, ha asegurado que "reclutaremos personas mayores o en cuidados a largo plazo, y que padecen afecciones como el cáncer y el VIH que pueden afectar la capacidad de su sistema inmunológico para responder a una vacuna. Queremos asegurarle a cualquiera para quien una vacuna no funcione que podemos ofrecer una alternativa que es igual de protectora "

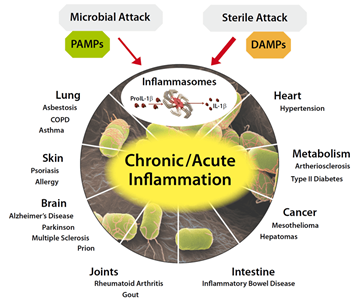
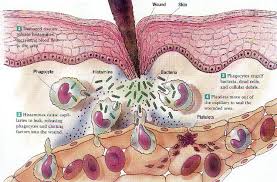
 INMUNNIDAD EN LOS VIRUS
INMUNNIDAD EN LOS VIRUS ASÍ SE ENSAYA UNA VACUNA
ASÍ SE ENSAYA UNA VACUNA Lee ANTICUERPOS POLICLONALES VS MONOCLONALES
Lee ANTICUERPOS POLICLONALES VS MONOCLONALES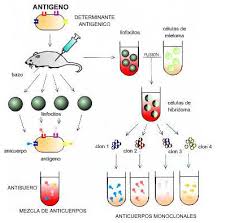 Antígeno
Antígeno